इन विट्रो फर्टिलाइजेशन (आईवीएफ)
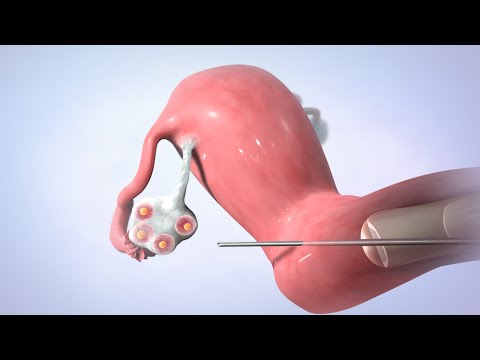
इन विट्रो फर्टिलाइजेशन (आईवीएफ) एक प्रयोगशाला डिश में एक महिला के अंडे और एक पुरुष के शुक्राणु का जुड़ना है। इन विट्रो यानी शरीर के बाहर। निषेचन का अर्थ है कि शुक्राणु अंडे से जुड़ गया है और उसमें प्रवेश कर गया है।
आम तौर पर, एक महिला के शरीर के अंदर एक अंडे और शुक्राणु को निषेचित किया जाता है। यदि निषेचित अंडा गर्भ के अस्तर से जुड़ जाता है और बढ़ता रहता है, तो लगभग 9 महीने बाद एक बच्चे का जन्म होता है। इस प्रक्रिया को प्राकृतिक या बिना सहायता प्राप्त गर्भाधान कहा जाता है।
आईवीएफ सहायक प्रजनन तकनीक (एआरटी) का एक रूप है। इसका मतलब है कि एक महिला को गर्भवती होने में मदद करने के लिए विशेष चिकित्सा तकनीकों का उपयोग किया जाता है। यह सबसे अधिक बार कोशिश की जाती है जब अन्य, कम खर्चीली प्रजनन तकनीकें विफल हो जाती हैं।
आईवीएफ के पांच बुनियादी चरण हैं:
चरण 1: उत्तेजना, जिसे सुपर ओव्यूलेशन भी कहा जाता है
- अंडे के उत्पादन को बढ़ावा देने के लिए महिला को फर्टिलिटी ड्रग्स नामक दवाएं दी जाती हैं।
- आम तौर पर, एक महिला प्रति माह एक अंडे का उत्पादन करती है। प्रजनन दवाएं अंडाशय को कई अंडे पैदा करने के लिए कहती हैं।
- इस चरण के दौरान, महिला के अंडाशय की जांच करने के लिए नियमित रूप से ट्रांसवेजिनल अल्ट्रासाउंड होंगे और हार्मोन के स्तर की जांच के लिए रक्त परीक्षण किया जाएगा।
चरण 2: अंडा पुनर्प्राप्ति
- महिला के शरीर से अंडों को निकालने के लिए फॉलिक्युलर एस्पिरेशन नामक एक छोटी सी सर्जरी की जाती है।
- सर्जरी ज्यादातर समय डॉक्टर के कार्यालय में की जाती है। महिला को दवाएं दी जाएंगी ताकि उसे प्रक्रिया के दौरान दर्द महसूस न हो। एक गाइड के रूप में अल्ट्रासाउंड छवियों का उपयोग करते हुए, स्वास्थ्य देखभाल प्रदाता योनि के माध्यम से अंडाशय और अंडे युक्त थैली (कूप) में एक पतली सुई डालता है। सुई एक सक्शन डिवाइस से जुड़ी होती है, जो प्रत्येक कूप से अंडे और तरल पदार्थ को एक-एक करके बाहर निकालती है।
- दूसरे अंडाशय के लिए प्रक्रिया दोहराई जाती है। प्रक्रिया के बाद कुछ ऐंठन हो सकती है, लेकिन यह एक दिन में दूर हो जाएगी।
- दुर्लभ मामलों में, अंडों को निकालने के लिए पैल्विक लैप्रोस्कोपी की आवश्यकता हो सकती है। यदि कोई महिला अंडे का उत्पादन नहीं करती है या नहीं कर सकती है, तो दान किए गए अंडे का उपयोग किया जा सकता है।
चरण 3: गर्भाधान और निषेचन
- आदमी के शुक्राणु को सबसे अच्छी गुणवत्ता वाले अंडे के साथ रखा जाता है। शुक्राणु और अंडे के मिश्रण को गर्भाधान कहा जाता है।
- अंडे और शुक्राणु को फिर एक पर्यावरण नियंत्रित कक्ष में संग्रहित किया जाता है। गर्भाधान के कुछ घंटों बाद शुक्राणु अक्सर अंडे में प्रवेश करता है (निषेचित करता है)।
- यदि डॉक्टर को लगता है कि निषेचन की संभावना कम है, तो शुक्राणु को सीधे अंडे में इंजेक्ट किया जा सकता है। इसे इंट्रासाइटोप्लाज्मिक स्पर्म इंजेक्शन (आईसीएसआई) कहते हैं।
- कई प्रजनन कार्यक्रम नियमित रूप से कुछ अंडों पर आईसीएसआई करते हैं, भले ही चीजें सामान्य दिखें।
चरण 4: भ्रूण संस्कृति
- जब निषेचित अंडा विभाजित होता है, तो यह एक भ्रूण बन जाता है। प्रयोगशाला कर्मचारी यह सुनिश्चित करने के लिए नियमित रूप से भ्रूण की जांच करेंगे कि यह ठीक से बढ़ रहा है। लगभग 5 दिनों के भीतर, एक सामान्य भ्रूण में कई कोशिकाएं होती हैं जो सक्रिय रूप से विभाजित होती हैं।
- जिन दंपत्तियों को एक बच्चे को आनुवंशिक (वंशानुगत) विकार होने का उच्च जोखिम है, वे प्री-इम्प्लांटेशन आनुवंशिक निदान (पीजीडी) पर विचार कर सकते हैं। प्रक्रिया अक्सर निषेचन के 3 से 5 दिन बाद की जाती है। प्रयोगशाला वैज्ञानिक प्रत्येक भ्रूण से एक कोशिका या कोशिका को हटाते हैं और विशिष्ट आनुवंशिक विकारों के लिए सामग्री की जांच करते हैं।
- अमेरिकन सोसाइटी फॉर रिप्रोडक्टिव मेडिसिन के अनुसार, पीजीडी माता-पिता को यह तय करने में मदद कर सकता है कि किस भ्रूण को प्रत्यारोपित किया जाए। इससे बच्चे में विकार होने की संभावना कम हो जाती है। तकनीक विवादास्पद है और सभी केंद्रों पर पेश नहीं की जाती है।
चरण 5: भ्रूण स्थानांतरण
- अंडे की पुनर्प्राप्ति और निषेचन के 3 से 5 दिन बाद भ्रूण को महिला के गर्भ में रखा जाता है।
- प्रक्रिया डॉक्टर के कार्यालय में की जाती है, जबकि महिला जाग रही है। डॉक्टर एक पतली ट्यूब (कैथेटर) डालते हैं जिसमें भ्रूण महिला की योनि में, गर्भाशय ग्रीवा के माध्यम से और गर्भ में होता है। यदि कोई भ्रूण गर्भ के अस्तर में (प्रत्यारोपण) चिपक जाता है और बढ़ता है, तो गर्भावस्था का परिणाम होता है।
- एक ही समय में एक से अधिक भ्रूण गर्भ में रखे जा सकते हैं, जिससे जुड़वाँ, तीन या अधिक बच्चे हो सकते हैं। स्थानांतरित किए गए भ्रूणों की सही संख्या एक जटिल मुद्दा है जो कई कारकों पर निर्भर करता है, विशेषकर महिला की उम्र पर।
- अप्रयुक्त भ्रूणों को जमे हुए और प्रत्यारोपित किया जा सकता है या बाद की तारीख में दान किया जा सकता है।
आईवीएफ एक महिला को गर्भवती होने में मदद करने के लिए किया जाता है। इसका उपयोग बांझपन के कई कारणों के इलाज के लिए किया जाता है, जिनमें शामिल हैं:
- महिला की उन्नत आयु (उन्नत मातृ आयु)
- क्षतिग्रस्त या अवरुद्ध फैलोपियन ट्यूब (श्रोणि सूजन की बीमारी या पूर्व प्रजनन सर्जरी के कारण हो सकता है)
- endometriosis
- पुरुष कारक बांझपन, कम शुक्राणुओं की संख्या और रुकावट सहित
- अस्पष्टीकृत बांझपन
आईवीएफ में बड़ी मात्रा में शारीरिक और भावनात्मक ऊर्जा, समय और पैसा शामिल होता है। बांझपन से जूझ रहे कई जोड़े तनाव और अवसाद का शिकार होते हैं।
प्रजनन क्षमता की दवाएं लेने वाली महिला में सूजन, पेट में दर्द, मिजाज, सिरदर्द और अन्य दुष्प्रभाव हो सकते हैं। बार-बार आईवीएफ इंजेक्शन से चोट लग सकती है।
दुर्लभ मामलों में, प्रजनन दवाएं डिम्बग्रंथि हाइपरस्टिम्यूलेशन सिंड्रोम (ओएचएसएस) का कारण बन सकती हैं। यह स्थिति पेट और छाती में तरल पदार्थ के निर्माण का कारण बनती है। लक्षणों में पेट में दर्द, सूजन, तेजी से वजन बढ़ना (3 से 5 दिनों के भीतर 10 पाउंड या 4.5 किलोग्राम), बहुत सारे तरल पदार्थ पीने के बावजूद पेशाब में कमी, मतली, उल्टी और सांस की तकलीफ शामिल हैं। हल्के मामलों का इलाज बेड रेस्ट से किया जा सकता है। अधिक गंभीर मामलों में सुई से तरल पदार्थ की निकासी और संभवतः अस्पताल में भर्ती होने की आवश्यकता होती है।
चिकित्सा अध्ययनों से अब तक पता चला है कि प्रजनन दवाएं डिम्बग्रंथि के कैंसर से जुड़ी नहीं हैं।
अंडा पुनर्प्राप्ति के जोखिमों में संज्ञाहरण, रक्तस्राव, संक्रमण, और अंडाशय के आस-पास की संरचनाओं को नुकसान, जैसे आंत्र और मूत्राशय शामिल हैं।
जब एक से अधिक भ्रूण गर्भ में रखे जाते हैं तो कई गर्भधारण का खतरा होता है। एक समय में एक से अधिक बच्चे को जन्म देने से समय से पहले जन्म और जन्म के समय कम वजन होने का खतरा बढ़ जाता है। (हालांकि, आईवीएफ के बाद पैदा हुए एक भी बच्चे में समय से पहले जन्म और जन्म के समय कम वजन होने का खतरा अधिक होता है।)
यह स्पष्ट नहीं है कि आईवीएफ जन्म दोषों के जोखिम को बढ़ाता है या नहीं।
आईवीएफ बहुत महंगा है। कुछ, लेकिन सभी नहीं, राज्यों में ऐसे कानून हैं जो कहते हैं कि स्वास्थ्य बीमा कंपनियों को कुछ प्रकार के कवरेज की पेशकश करनी चाहिए। लेकिन, कई बीमा योजनाएं बांझपन उपचार को कवर नहीं करती हैं। एक आईवीएफ चक्र के लिए शुल्क में दवाएं, सर्जरी, एनेस्थीसिया, अल्ट्रासाउंड, रक्त परीक्षण, अंडे और शुक्राणु के प्रसंस्करण, भ्रूण भंडारण और भ्रूण स्थानांतरण की लागत शामिल है। एक आईवीएफ चक्र का सटीक योग भिन्न होता है, लेकिन इसकी लागत $ 12,000 से $ 17,000 तक हो सकती है।
भ्रूण स्थानांतरण के बाद, महिला को शेष दिन आराम करने के लिए कहा जा सकता है।पूर्ण बिस्तर आराम आवश्यक नहीं है, जब तक कि ओएचएसएस के लिए जोखिम न हो। अधिकांश महिलाएं अगले दिन सामान्य गतिविधियों में लौट आती हैं।
आईवीएफ से गुजरने वाली महिलाओं को भ्रूण स्थानांतरण के बाद 8 से 10 सप्ताह तक हार्मोन प्रोजेस्टेरोन के दैनिक शॉट्स या गोलियां लेनी चाहिए। प्रोजेस्टेरोन अंडाशय द्वारा स्वाभाविक रूप से उत्पादित एक हार्मोन है जो गर्भाशय (गर्भ) की परत तैयार करता है ताकि भ्रूण संलग्न हो सके। प्रोजेस्टेरोन एक प्रत्यारोपित भ्रूण को बढ़ने और गर्भाशय में स्थापित होने में भी मदद करता है। गर्भवती होने के बाद एक महिला 8 से 12 सप्ताह तक प्रोजेस्टेरोन लेना जारी रख सकती है। गर्भावस्था के शुरुआती हफ्तों में बहुत कम प्रोजेस्टेरोन गर्भपात का कारण बन सकता है।
भ्रूण स्थानांतरण के लगभग 12 से 14 दिनों के बाद, महिला क्लिनिक में वापस आ जाएगी ताकि गर्भावस्था परीक्षण किया जा सके।
अपने प्रदाता को तुरंत कॉल करें यदि आपके पास आईवीएफ था और आपके पास:
- 100.5°F (38°C) से अधिक बुखार
- पेडू में दर्द
- योनि से भारी रक्तस्राव
- पेशाब में खून
आंकड़े एक क्लिनिक से दूसरे क्लिनिक में भिन्न होते हैं और इन्हें ध्यान से देखा जाना चाहिए। हालांकि, प्रत्येक क्लिनिक में रोगी की आबादी भिन्न होती है, इसलिए रिपोर्ट की गई गर्भावस्था दर का उपयोग एक क्लिनिक के दूसरे के लिए बेहतर होने के सटीक संकेत के रूप में नहीं किया जा सकता है।
- गर्भावस्था दर आईवीएफ के बाद गर्भवती होने वाली महिलाओं की संख्या को दर्शाती है। लेकिन सभी गर्भधारण का परिणाम जीवित जन्म नहीं होता है।
- जीवित जन्म दर एक जीवित बच्चे को जन्म देने वाली महिलाओं की संख्या को दर्शाती है।
जीवित जन्म दर का आउटलुक कुछ कारकों पर निर्भर करता है जैसे कि आईवीएफ के दौरान मां की उम्र, पूर्व जीवित जन्म और एकल भ्रूण स्थानांतरण।
सोसाइटी ऑफ असिस्टेड रिप्रोडक्टिव टेक्नोलॉजीज (एसएआरटी) के अनुसार, आईवीएफ के बाद एक जीवित बच्चे को जन्म देने की अनुमानित संभावना इस प्रकार है:
- 35 वर्ष से कम उम्र की महिलाओं के लिए 47.8%
- 35 से 37 वर्ष की महिलाओं के लिए 38.4%
- 38 से 40 वर्ष की महिलाओं के लिए 26%
- 41 से 42 वर्ष की महिलाओं के लिए 13.5%
आईवीएफ; सहायक प्रजनन तकनीक; एआरटी; टेस्ट-ट्यूब बेबी प्रक्रिया; बांझपन - इन विट्रो
कैथरीन डब्ल्यूएच। प्रजनन एंडोक्रिनोलॉजी और बांझपन। इन: गोल्डमैन एल, शेफ़र एआई, एड। गोल्डमैन-सेसिल मेडिसिन. 26वां संस्करण। फिलाडेल्फिया, पीए: एल्सेवियर; 2020: अध्याय 223।
चोई जे, लोबो आरए। इन विट्रो निषेचन में। इन: लोबो आरए, गेर्शेन्सन डीएम, लेंट्ज़ जीएम, वेलिया एफए, एड। व्यापक स्त्री रोग. 7 वां संस्करण। फिलाडेल्फिया, पीए: एल्सेवियर; 2017:अध्याय 43.
प्रजनन चिकित्सा के लिए अमेरिकन सोसायटी की अभ्यास समिति; सहायक प्रजनन प्रौद्योगिकी के लिए सोसायटी की अभ्यास समिति। स्थानांतरित करने के लिए भ्रूण की संख्या की सीमा पर मार्गदर्शन: एक समिति की राय। फर्टिल स्टेरिल. 2017;107(4):901-903। पीएमआईडी: 28292618 pubmed.ncbi.nlm.nih.gov/28292618/।
त्सेन एलसी। इन विट्रो फर्टिलाइजेशन और अन्य सहायक प्रजनन तकनीक में। इन: चेस्टनट डीएच, वोंग सीए, त्सेन एलसी, एट अल, एड। चेस्टनट की प्रसूति संज्ञाहरण. छठा संस्करण। फिलाडेल्फिया, पीए: एल्सेवियर; 2020:अध्याय 15.
